Древнегреческие боги были всемогущи: кто войну насылал, кто красотой наделял, кто урожаем одаривал. А сын Аполлона, Аристакс, «заведовал» всего одной болезнью — бешенством
Подобный выбор показывает, насколько это заболевание всегда выделялось среди других. Искусством избавления от этого недуга владела Артемида, но пользовалась она своим даром в исключительных случаях.
Фото Thirasak Phuchom / Alamy via Legion Media
Обычно при чтении древних текстов содержащиеся в них сведения о болезнях труднее всего поддаются идентификации с существующими ныне понятиями. Под одним и тем же названием могут скрываться десятки современных заболеваний, часто не имеющих между собой почти ничего общего, и наоборот: то, что в те времена считали разными болезнями, впоследствии нередко оказывалось различными формами одной и той же.
Но к бешенству все это не относится. Оно известно в истории практически всех древних народов, и у всех них существовало отдельное слово для названия этой болезни. В современной медицине словом «бешенство» (по-латыни rabies) называют то же самое состояние, которое еще в 100 году н. э. описал в своем фундаментальном трактате знаменитый древнеримский врач Авл Корнелий Цельс.
Очевидный диагноз
История этой болезни всегда начинается с появления собаки или какого-либо лесного обитателя со странным поведением. Животное возбуждено, яростно роет землю, грызет, разрывает и проглатывает чуть ли не все, что попадется на пути. Глаза воспаленные, из пасти постоянно течет слюна.
При виде людей, а также собак или вообще любых животных бешеный зверь молча бросается в атаку, не заботясь о собственной безопасности. Им движет только желание кусать, рвать зубами плоть жертвы. Остановить такое разъяренное животное невозможно, разве что убить.
С покусанным человеком довольно долго словно бы ничего не происходит. Раны от укусов затягиваются и перестают болеть. Однако в какой-то момент (обычно через месяц-полтора, а иногда и через три после нападения) он начинает чувствовать легкое недомогание: небольшое повышение температуры, умеренные боли в голове и мышцах, сухость во рту. Напоминают о себе зажившие раны: в местах укусов появляются зуд, жжение, покраснение, повышенная чувствительность и тянущие боли. Человек подавлен, замкнут, теряет аппетит, страдает от бессонницы или ночных кошмаров.
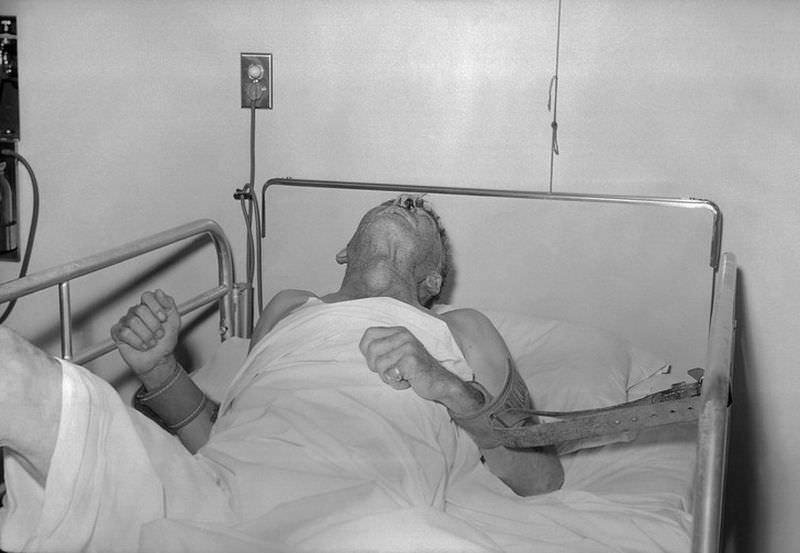
Пациент с бешенством, привязанный к больничной койке. 1959 год Фото Science History Images / Alamy via Legion Media
Так проходит от одного до трех дней, пока подавленность не сменяется болезненным возбуждением. Оно сопровождается самым характерным симптомом, которым одно время называли всю болезнь, — водобоязнью. Попытка попить (а позднее даже вид и звук воды) вызывает приступ ужаса и сильнейший спазм глотки и гортани.
Больной не может проглотить даже слюну и постоянно сплевывает или просто роняет ее. Все это сопровождается собственно бешенством: приступами дикой, неукротимой ярости. Человек ломает мебель и другие предметы, бросается на людей, кричит (хотя ему трудно даже просто дышать) и проявляет при этом необычайную силу.
Еще через два-три дня страдальцу словно бы становится лучше: исчезает мучающий его страх, прекращаются приступы агрессии, возвращается способность пить. Но вдруг температура подскакивает до 40—42 °C, отключается сознание, в разных частях тела начинаются судороги, постепенно переходящие в паралич. Когда он охватывает дыхательные мышцы, больной умирает, если только раньше не остановится его перегруженное сердце.
Укус даже заведомо бешеного животного может и не привести к развитию болезни. Но с момента появления первых симптомов больной обречен и спасти его невозможно. Так было во времена Цельса, так обстоит дело и сегодня. За всю писаную историю мировой медицины известно только восемь случаев излечения от уже начавшейся болезни, причем только в трех из них диагноз «бешенство» был подтвержден лабораторными анализами.
Вирус-пешеход
Хотя связь между заболеванием человека и укусами бешеного животного была ясна с древнейших времен, это не мешало популярности самых фантастических представлений о природе страшной болезни.
Долгие века считалось, например, что бешенство вызывает особый червь, гнездящийся под языком. Неизвестными оставались и пути заражения: предполагалось, что болезнь может передаваться через воздух, зараженный дыханием больных людей или животных.
Только в начале XIX века немецкий врач Цинке экспериментально доказал то, о чем догадывались еще античные медики: заражение происходит при попадании слюны больных животных в кровь или на слизистые оболочки жертвы.
Сам возбудитель был выявлен и определен только в ХХ веке. Им оказался довольно крупный (180—300 нм в длину и примерно 75 нм в поперечнике) вирус из семейства рабдовирусов, получивший лапидарное родовое название Lyssavirus, то есть «вирус бешенства». По форме он больше всего похож на цилиндр, один из концов которого закруглен. Этот цилиндр состоит из двухслойной оболочки, внутри которой содержится одноцепочечная молекула РНК — геном вируса.
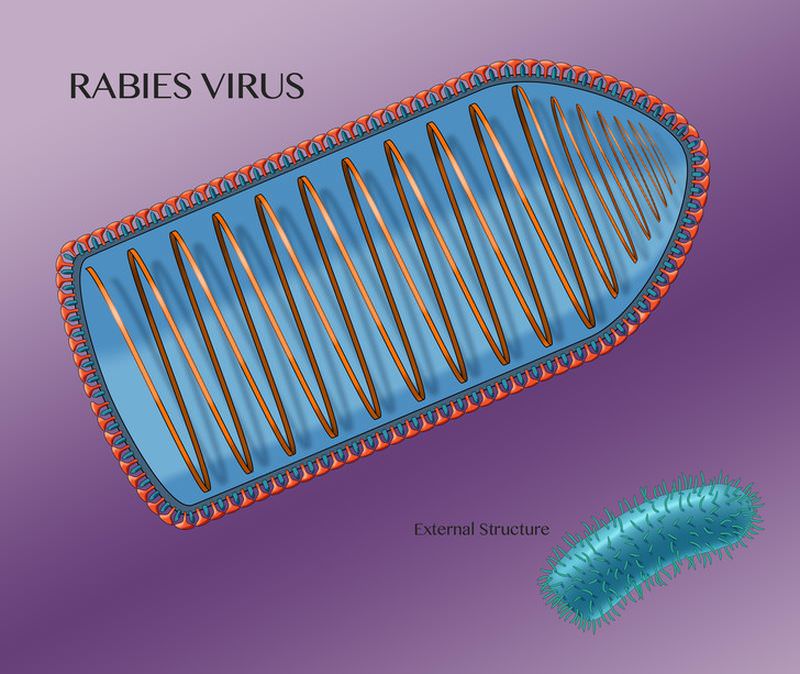
Вирус бешенства имеет характерную пулевидную форму. На компьютерной реконструкции видны белковая капсула и внутренняя полость, где располагается его геном Фото Science History Images / Alamy via Legion Media
С виду он ничем не примечателен, не наделен никакими особенными атрибутами неуязвимости или смертоносности. И действительно, после попадания в рану большинство вирусных частиц живет совсем недолго. Для их уничтожения не требуется даже выработки специфических антител, с этим справляются системы врожденного иммунитета. Однако часть вирусов успевает проникнуть в нервные окончания, которыми пронизана любая ткань человека.
Вообще говоря, наш организм постоянно имеет дело с вирусами, пытающимися укрыться внутри клеток. На этот случай есть четкий порядок действий: специальная разновидность иммунных клеток — Т-лимфоциты — заставляют зараженную клетку вывести наружу вирусные антигены и, убедившись в своих подозрениях, уничтожают ее вместе с «оккупантами».
Такая тактика защиты применяется в любой клетке любой ткани, кроме нервной. Она обладает абсолютной неприкосновенностью: иммунные клетки не имеют полномочий «приказывать» нейронам, и даже доступ внутрь нервной ткани им запрещен.
Этим и пользуются вирусы бешенства: они не выходят в кровь, а остаются внутри периферических нервов и медленно распространяются по их стволам. Это объясняет необычайно долгий латентный период болезни: ведь внутри нервов нет направленного течения жидкости, и вирусные частицы движутся только силами диффузии. Время между заражением и первыми признаками болезни зависит от множества причин, но прежде всего от расстояния между местом укуса и местом назначения вируса — головным мозгом. Именно поэтому наиболее опасными считаются укусы в лицо и шею — в этом случае время путешествия вируса оказывается минимальным.
Болезнь прогрессирует, когда вирус достигает стволовых отделов головного мозга. Начинается его бурное размножение внутри нейронов, а также в клетках слюнных желез — еще одной критически важной ткани, присутствие в которой вируса обеспечивает его передачу другому животному.

Жители Лондона прячутся от бешеной собаки. Карикатура XIX века Фото Wikimedia Commons
Обычно РНК-вирусы, попав в клетку-мишень, снимают с себя ДНК-копию, которая встраивается в геном клетки и с которой в дальнейшем считываются бесчисленные копии вирусных РНК. Однако вирус бешенства действует проще: его РНК вообще не заходит в ядро, а прямо в цитоплазме клетки при помощи специального собственного фермента снимает с себя РНК-копии, по которым рибосомы захваченной клетки начинают производить вирусные белки.
Что именно происходит при этом с самими нейронами, до сих пор точно неизвестно, но именно поражение нейронов головного мозга вызывает все характерные для бешенства симптомы: от боязни яркого света и резких звуков в начале болезни до смертельного паралича в конце.
В последние годы вроде бы удалось выяснить, что вирус не подавляет синтез собственных белков зараженной клетки. Это вызвало к жизни гипотезу, согласно которой вирус не уничтожает зараженные нейроны полностью, а вызывает лишь функциональное расстройство. Из этого следует, что если каким-то образом помочь больному пережить время, необходимое для уничтожения вируса, то очищенные от зловредного влияния нейроны вернутся в строй и человек выздоровеет.
Эта теория пережила пик популярности в 2005 году, когда в одну из американских клиник поступила 15-летняя Джинна Гис с уже проявившимися первыми симптомами бешенства. Поскольку терять было нечего, врачи решились на отчаянный шаг: девушку искусственно ввели в состояние комы, поручив автоматике поддержание всех базовых функций ее организма. Одновременно врачи стимулировали выработку специфических антител против вируса. Через неделю Джинну вывели из комы, а еще через некоторое время она выписалась из клиники совершенно здоровой.
Лекарство от бешенства найдено? Увы, с тех пор попыток повторить «протокол Милуоки» (как назвали эту отчаянную процедуру) было немало, но больше ни одна из них не привела к успеху. Видимо, Джинну спасло какое-то невероятное везение — ослабленный штамм вируса или необычайно сильная собственная иммунная система.
Две формы, один исход
Бешенство обошло стороной Австралию и Антарктиду, также отсутствует в ряде островных государств: в Новой Зеландии, Японии, на Кипре, Мальте, Британских островах. Кроме того, заболевание никогда не было отмечено в Норвегии, Швеции, Финляндии, Испании и Португалии.
Человек чаще всего заражается бешенством от животных семейства псовых (за исключением Центральной и Южной Америки, где основным агентом заражения выступают кровососущие летучие мыши). Однако круг животных, подверженных этой болезни, гораздо шире. Достоверно известны случаи бешенства у кошек, рысей, енотов, барсуков, куниц, скунсов, мангустов, летучих мышей, кроликов, различных видов грызунов, копытных (лошадей, свиней, овец, коз, крупного рогатого скота), обезьян, опоссумов. Полагают, что в той или иной степени к бешенству чувствительны все млекопитающие и, возможно, птицы.

Фото Joe Austin Photography / Alamy via Legion Media
Долгое время вирус бешенства считался не имеющим близких родственников. Его географическое разнообразие было относительно невелико, так что антитела к одному штамму вируса оказывались эффективны и против других.
В последние десятилетия ученые обнаружили на разных континентах ряд сходных вирусов, также отнесенных к роду Lyssavirus: вирусы Лагос, Мокола, Дювенхейдж, вирусы европейских и австралийских летучих мышей. Вызываемые ими болезни иногда называют псевдобешенством.
Помимо типичной формы бешенства, связанной с неукротимой агрессией, у людей и животных иногда встречается также «тихая» форма. Домашние животные, болеющие ею, не только не проявляют агрессии, но и, наоборот, чаще обычного ластятся к хозяину, стараются привлечь его внимание, лижут руки и лицо.
Вирус бешенства не может проникнуть сквозь неповрежденную кожу, но при попадании слюны больного животного в ранку или на слизистую оболочку (например, на губу) заражение вполне возможно. При этом человек не связывает поведение своего любимца с бешенством и не обращается за помощью. Насторожить его могут другие признаки болезни (водобоязнь, стремление грызть и заглатывать несъедобные предметы), а также скорая смерть животного — «тихое» бешенство ничуть не менее смертоносно, чем обычное.
Передача возбудителя бешенства непосредственно от человека к человеку в принципе возможна, но встречается крайне редко. Таких случаев известно всего несколько, причем механизмом передачи были не укусы. Чаще всего инфекция передавалась при непосредственном контакте слизистых (поцелуе). Описаны случаи трансплацентарной передачи — заражения плода больной матерью.
Самый невероятный случай произошел в 2005 году в Германии, когда от бешенства скончались сразу три человека в разных городах: Ганновере, Марбурге и Мюндене. Расследование показало, что всем троим пострадавшим были пересажены органы, взятые у молодой женщины, умершей от передозировки наркотиков. При изъятии органы прошли стандартную проверку на ряд опасных вирусов (ВИЧ, вирус гепатита и т. д.), но проверить их на вирус бешенства никому не пришло в голову.
Профилактика вдогонку
Когда медицина не имеет возможности вылечить болезнь, она обращает свои усилия на профилактику. Так произошло и с бешенством, с той парадоксальной особенностью, что в этом случае профилактика может начинаться, когда заражение уже произошло.
В 1880-е годы Луи Пастер, в ту пору уже очень известный своими исследованиями возбудителей инфекционных болезней и созданием вакцин от них, вплотную занялся проблемой бешенства.
Выделить возбудителя он, правда, не смог (что и неудивительно — вирусы не видны в световой микроскоп и не размножаются в питательных средах, а других средств исследования в распоряжении Пастера не было). Но после ряда манипуляций ему все же удалось создать из мозга больных кроликов серию препаратов, последовательное введение которых собакам делало их невосприимчивыми к бешенству.
В этих опытах Пастер использовал различные формы контроля, в частности некоторым подопытным псам вакцина вводилась после укуса. К удивлению Пастера, у большинства таких собак бешенство не развивалось. Ученый попробовал заразить своих подопытных другими способами и убедился в эффективности вакцины: она защищала от бешенства, даже когда возбудитель уже находился в организме. Правда, чем больше времени проходило между укусом и прививкой, тем меньше были шансы на успех.
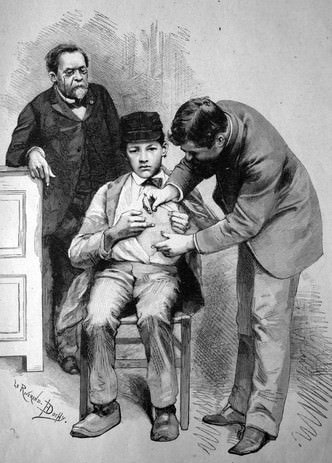
Пастер делает прививку от бешенства Фото Legion Media
С точки зрения классических представлений об иммунитете это выглядит чуть ли не нарушением принципа причинности. Но в ту пору о клеточных и молекулярных механизмах иммунитета еще не было известно практически ничего, да и Пастер был прежде всего практик.
К середине 1885 года он счел, что данные, полученные в опытах на собаках, позволяют перейти к испытаниям вакцины на людях. В качестве первого подопытного Пастер решил использовать самого себя, намеренно заразившись бешенством. Но судьба распорядилась иначе: утром 6 июля в лаборатории Пастера появилась женщина с девятилетним мальчиком, руки которого были покрыты страшными ранами. Это были следы укусов, нанесенных маленькому Йозефу Майстеру два дня назад внезапно остервеневшей соседской собакой.
В тот же день сотрудники Пастера сделали Жозефу первую инъекцию вакцины. Всего за 10 дней мальчик получил 12 уколов. Через три с лишним месяца он покинул лабораторию Пастера без каких-либо признаков болезни.
Еще одним пациентом Пастера был 14-летний пастушок Жан Батист Жюпиль, на которого тоже напала бешеная собака. Подросток был жестоко покусан, но в конце концов ухитрился замотать пасть собаки кнутом, а затем убил бестию деревянным башмаком. Хотя с момента нападения прошло уже шесть дней, Пастер вновь применил свою вакцину, и второй его пациент тоже избежал смерти.
С точки зрения современных медицинских стандартов два случая еще ничего не значили: ведь и раньше было известно, что укусы бешеных животных могут и не приводить к заражению, так что первым пациентам Пастера могло просто повезти. Тем не менее Пастер решился обнародовать результаты своих работ. После чего производство и применение вакцины от бешенства пришлось поставить на поток: в парижскую лабораторию начали стекаться жертвы укусов бешеных животных со всей Франции, а затем и из других стран.
Уже 1 марта 1886 года Пастер сделал доклад: из 350 человек, прошедших вакцинацию, умер только один (маленькая Луиза Пеллетье, которую доставили в лабораторию лишь на 37-й день после заражения — слишком поздно, особенно если учесть, что она была укушена в голову). Объяснить эту статистику можно было только одним: вакцина Пастера действительно предотвращает развитие бешенства даже после инфицирования.
Как это может быть? Почему иммунитет, формируемый вакциной, не создается самим вирусом? Вспомним, что вирус бешенства остается в крови после укуса очень недолго — считанные часы или даже всего несколько десятков минут. Этого слишком мало, чтобы запустить реакцию формирования специфического иммунного ответа. В дальнейшем же вирус оказывается защищен от контакта с иммунной системой неприкосновенностью нервной ткани.
Но если в это время в кровь регулярно вводится вакцина (инактивированный вирус), иммунная реакция запускается: «эксперты» из числа Т-лимфоцитов определяют вирусные антигены и отдают соответствующие распоряжения В-лимфоцитам. Те начинают массовую выработку специфических антител к вирусу, непрерывно подхлестываемую новыми дозами вакцины.
В отличие от клеток антитела (свободно плавающие белковые молекулы) не связаны запретом на вход в нервную ткань. Если их концентрация в крови достаточно высока, они просачиваются в спинномозговую жидкость. И когда вирус, завершая свое неспешное путешествие по нервным стволам, прибывает в мозг, его там уже встречают готовые к бою антитела.
Правда, с вирусом внутри клетки они сделать ничего не могут, но обезвреживают любую вирусную частицу, вышедшую в межклеточное пространство. Это исключает заражение новых нейронов и развитие заболевания. Через некоторое время немногочисленные зараженные клетки гибнут, а вместе с ними разрушаются и погубившие их вирусы.
Что делать, если вас покусали?
После нападения собаки, кошки или дикого животного следует прежде всего промыть раны мыльной водой (лучше использовать для этого не туалетное, а хозяйственное мыло) и обработать спиртом (водкой) или раствором йода. Глубокие раны лучше промывать струей воды из резиновой груши или шприца без иголки. После этого необходимо как можно скорее обратиться в травматологический пункт для получения антирабической прививки.
Современная схема вакцинирования от бешенства представляет собой курс из 5—6 внутримышечных инъекций. Первая делается в день обращения (который в идеале должен совпадать с днем укуса), последующие — на 3, 7, 14, 28 (или 30) и 90 дни. Последняя инъекция считается необязательной, но рекомендована ВОЗ.
Вакцинация проводится амбулаторно и не требует пребывания в стационаре. Инъекции могут вызывать характерные местные реакции (отек, болезненность, уплотнение и увеличение ближайших лимфатических узлов), а также общее недомогание, слабость, нарушения сна и аппетита, но не связаны со сколько-нибудь серьезным риском для здоровья.
Фото Dave Pinson / Alamy via Legion Media
Обращение за прививкой абсолютно необходимо в том случае, если укусы были нанесены животным с нетипичным или изменившимся поведением: собака, ранее не проявлявшая агрессивности, вдруг стала бросаться на людей, лиса забежала в населенный пункт и напала на человека и т. п.
Однако и тому, кого покусала просто незнакомая или даже хорошо знакомая собака, лучше не рисковать: как ни мала вероятность заражения, если выяснится, что оно все-таки произошло, сделать что-либо будет уже невозможно. Впрочем, если укусившее животное находится под наблюдением и в течение 10 дней после укуса не проявило признаков заболевания, от дальнейших инъекций можно отказаться.
Неоконченная война
Вакцина против бешенства стала поворотным пунктом в отношении человека к этой болезни: зараженные люди получили средство спасения. Однако и сегодня, спустя почти 140 лет после триумфа Пастера, люди продолжают умирать от бешенства, пусть и не в таком количестве, как в прежние века. В настоящее время эта болезнь уносит по всему миру, по разным данным, от 30 000 до 50 000 человеческих жизней в год.
Сколько случаев заболевания удается предотвратить, сказать трудно, но известно, что в стране ежегодно работниками ветеринарных служб регистрируется от полутора до пяти с лишним тысяч случаев бешенства у животных (в основном диких).
Как ни странно, мы и сегодня, после двух столетий научного изучения бешенства, знаем об этой болезни удивительно мало. Да, в ХХ веке удалось наконец выделить ее возбудителя, определить его структуру, а в последние годы — расшифровать нуклеотидную последовательность его генома и идентифицировать пять основных вирусных белков.
Немногим лучше обстоят дела с местом возбудителя бешенства в природных сообществах и путями циркуляции в них. Бурное течение заболевания с практически 100-процентным летальным исходом указывает на то, что человек — лишь случайная и побочная жертва вируса, в человеческой популяции столь смертоносный возбудитель не может существовать сколько-нибудь продолжительное время.

Памятник Луи Пастеру в Париже Фото Martin Bond / Alamy via Legion Media
Специалисты уверенно относят бешенство к числу природно-очаговых заболеваний. Но какие животные служат его резервуаром в природе? В европейских странах практически все прослеженные цепочки заражения бешенством упираются в диких псовых — волков, лисиц, енотовидных собак. Но у всех этих животных вирус бешенства тоже вызывает острое смертельное заболевание, что заставляет сомневаться в том, что они могут быть стабильным резервуаром вируса.
Есть предварительные данные о том, что некоторые виды грызунов способны длительное время носить в себе вирус бешенства, не погибая и не проявляя признаков недомогания. Однако даже сама эта особенность грызунов не доказана и о целостной картине циркуляции вируса бешенства в природе пока нет и речи.
Можно сказать, что грозная болезнь сегодня лишь относительно исследована, но так и не понята, а потому и не побеждена окончательно. Оставшиеся вопросы предстоит разрешить будущему поколению исследователей.